Неизлечимые недостатки
Создать в России эффективную модель страхования медицинских услуг почти нереально. Необходимый минимум - одноканальное финансирование и четкий контроль прав пациентов. Ни того, ни другого новый закон об обязательном медицинском страховании не предусматривает.Hа осень в Госдуме запланировано второе чтение законопроекта «Об обязательном медицинском страховании». Если его содержание не вызовет у депутатов вопросов, изменения могут вступить в силу уже 1 января 2011 года. Однако эксперты в области здравоохранения и руководители страховых компаний относятся к документу скептически. По их мнению, закон крайне плохо проработан, его эффективность сомнительна.
 Межрегиональный союз медицинских страховщиков провел анализ проекта сразу после его официального опубликования. Читаем: «Рассмотренный законопроект требует серьезной доработки, поскольку его положения вступают в противоречие с Конституцией РФ, с Всеобщей декларацией прав человека, Гражданским и Трудовым кодексами, ФЗ «О защите конкуренции», «Об организации страхового дела» и др. Постатейный анализ и коррекция целесообразны после устранения указанных противоречий и недостатков».
Межрегиональный союз медицинских страховщиков провел анализ проекта сразу после его официального опубликования. Читаем: «Рассмотренный законопроект требует серьезной доработки, поскольку его положения вступают в противоречие с Конституцией РФ, с Всеобщей декларацией прав человека, Гражданским и Трудовым кодексами, ФЗ «О защите конкуренции», «Об организации страхового дела» и др. Постатейный анализ и коррекция целесообразны после устранения указанных противоречий и недостатков».
Однако закон принят в первом чтении. Прошло два месяца. «Окончательная версия поправок так и не сформирована. Более того, появляются взаимоисключающие варианты предложений, предусматривающие и «вертикализацию» фондов ОМС, и полный отказ от страховых принципов. Не понятно, в каком направлении идет подготовка ко второму чтению. Сложившаяся ситуация подчеркивает, что при формировании проекта отсутствовала согласованная концепция совершенствования существующей системы, на основании которой мог быть сформирован жизнеспособный и эффективный закон», - констатирует генеральный директор страховой компании «МАКС-М» Надежда Мартьянова. Так что предлагает проект?
Попытка реформы
Ключевых новшеств четыре. Первое - право страхователя самостоятельно выбирать страховую медицинскую организацию (СМО; сегодня в большинстве регионов предприятия комплексно страхуют сотрудников), лечебное учреждение и врача. Власть стремится создать конкуренцию на рынке страхования медуслуг.
Второе - рост ставки финансирования ОМС с 3,1 до 5,1% от фонда оплаты труда (ФОТ). Разработчики планируют троекратно увеличить объем вливаемых в фонд средств: с 255,5 млрд рублей в 2010 году до 712 миллиардов в 2013-м.
Третье - закон предполагает включать в тариф на медицинские услуги эксплуатационные и часть капитальных расходов медицинских учреждений.
Наконец, единственным страховщиком становится фонд ОМС, а СМО будут выполнять, по сути, сервисную функцию. Как объяснял глава ФФОМС Андрей Юрин, «федеральный фонд концентрирует ресурсы и наделяет средствами территориальные фонды по единой формуле. ТФОМСы наделяют средствами СМО, и уже они работают с медучреждениями. В законопроекте страховая компания присутствует, но не в полной мере осуществляет функции страховщика. При этом у СМО есть сильнейшие мотивы рационально расходовать средства, которые они получают из расчета на одного застрахованного. Их экономический интерес установлен в системе поощрений. СМО выдают полис каждому застрахованному, предоставляют средства, проводят экспертизу медпомощи. Если наделить этими функциями территориальный фонд ОМС, то он должен будет увеличить сеть своих представительств в субъектах, штат, расходы и т.д.».
Сомнительная методика
Эффективность этих изменений представляется крайне спорной. По мнению экспертов, желание властей создать конкуренцию между участниками процесса не даст желаемого эффекта: хорошо работать не выгодно никому.
 - В условиях деградирующего здравоохранения именно страховая организация должна быть надзорным органом. С ее участием пациенты должны добиваться справедливости, взыскивать компенсации за некачественно оказанную помощь. В действительности ситуация выглядит иначе. Чтобы ее проиллюстрировать, НП «Комитет 101» на протяжении трех лет проводит анализ эффективности страховщиков, основанный на статистике ТФОМСа. Так, в 2009 году из 17 СМО, работающих в Свердловской области, только три отстаивали интересы застрахованных в суде. У оставшихся 14 в совокупности больше 2,5 млн застрахованных, и им рассчитывать на помощь своего страховщика бессмысленно. Таким образом, большинство СМО лишь демпфер между пациентом, больницей и бюджетом, - считает президент Ассоциации региональных медицинских страховщиков «Территория» Максим Стародубцев. - Нам не удается добиться широкого распространения рейтинга, ведь это никому не нужно. Если пациенты начнут переходить к лидерам списка, то медицинским учреждениям придется лучше работать. Поэтому на стенах больниц наша информация точно никогда не появится.
- В условиях деградирующего здравоохранения именно страховая организация должна быть надзорным органом. С ее участием пациенты должны добиваться справедливости, взыскивать компенсации за некачественно оказанную помощь. В действительности ситуация выглядит иначе. Чтобы ее проиллюстрировать, НП «Комитет 101» на протяжении трех лет проводит анализ эффективности страховщиков, основанный на статистике ТФОМСа. Так, в 2009 году из 17 СМО, работающих в Свердловской области, только три отстаивали интересы застрахованных в суде. У оставшихся 14 в совокупности больше 2,5 млн застрахованных, и им рассчитывать на помощь своего страховщика бессмысленно. Таким образом, большинство СМО лишь демпфер между пациентом, больницей и бюджетом, - считает президент Ассоциации региональных медицинских страховщиков «Территория» Максим Стародубцев. - Нам не удается добиться широкого распространения рейтинга, ведь это никому не нужно. Если пациенты начнут переходить к лидерам списка, то медицинским учреждениям придется лучше работать. Поэтому на стенах больниц наша информация точно никогда не появится.
Президент «Лиги пациентов» Александр Саверский добавляет: «Ежегодно выявляется порядка 800 тыс. дефектов медицинской помощи. Страховые компании просто не сообщают об этом пациентам, ведь они пойдут в суды, добавив работы. СМО заинтересованы только в контроле объема услуг. Еще вопрос: в чем смысл выбора СМО, если каждая из них имеет договоры со всеми лечебными учреждениями, работающими на территории региона?».
Генеральный директор СМК «УГМК-Медицина» Игорь Леонтьев проводит аналогию с возможностью выбора НПФ: «Правом выбора фонда осознанно воспользовалось не более 10% населения. Такая же ситуация сложится с СМО. На какие критерии люди должны опираться: численность застрахованных, величина активов, время пребывания на рынке, красивый офис, яркая вывеска? Согласно законопроекту, граждан, не изъявивших свою волю, прикрепят к трем самым крупным страховым компаниям субъекта. Так давайте называть вещи своими именами»
С точки зрения выбора лечебного учреждения и врача позитивных перспектив еще меньше. Во-первых, у жителей маленьких городов такого выбора просто нет: приходится посещать единственную больницу. Во-вторых, клиники и медики с хорошей репутацией физически не смогут принять всех желающих. Попытки это сделать приведут к падению качества помощи: как уделить должное внимание каждому пациенту, если за дверью очередь?
План троекратного увеличения объема финансирования фонда ОМС тоже вызывает множество вопросов. Главный - откуда деньги? Если представить, что все их соберут с работодателей, то при росте ставки с 3,1 до 5,1% до 2013 года им надо увеличить ФОТ на 80%. Реально ли? «Полный» тариф ОМС адекватно большого увеличения расходов на здравоохранение не даст. Вертикализация распределения средств, по словам работников СМО, существенно усложнит их работу. Генеральный директор СК «Ингосстрах-М» Александр Архипов: «С принятием нового закона произойдет передача функций страховщика федеральному фонду ОМС и увеличение зависимости от его территориальных структур. Функции СМО будут урезаны, особенно в части контроля качества медицинской помощи, а ответственность за исполнение обязательств по договорам с медицинскими организациями возрастет, и отвечать придется в том числе собственными деньгами, в связи с чем планируется увеличение минимального размера уставного капитала СМО».
Плачевный диагноз
В нынешнем виде новый законопроект представляет собой свод косметических мер. Один из известных правозащитников, не пожелавший назваться, заметил: «Вступление закона в силу совпадает с предвыборным периодом - этим и объясняется громкое, но сомнительное новшество». Реформировать здравоохранение он не способен, необходимы более глубокие преобразования.
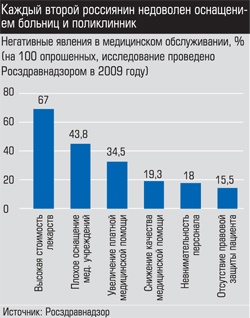
Максим Стародубцев так описывает состояние российской медицины: «Мы анализировали структуру расходов медицинских учреждений: 90% средств ОМС уходит в фонд заработной платы, а муниципальные бюджеты не в силах покрыть остальные затраты. Понятно, что финансовая необеспеченность приводит и к ухудшению качества помощи (оборудование не обновляется годами), и к стимулированию платных услуг внутри государственных учреждений. Рассматривая жалобы, представляя интересы в суде, приходится сталкиваться с такими ситуациями, когда эксперты или судьи снисходительно относятся к провинившимся врачам из солидарности или жалости, ведь денег на компенсации у больниц нет».
За последние десять лет расходы на медицину увеличились в десять раз: с 153,4 млрд рублей в 2000 году до 1,65 трлн в 2010-м. Вопрос: этих средств недостаточно или они неэффективно используются?
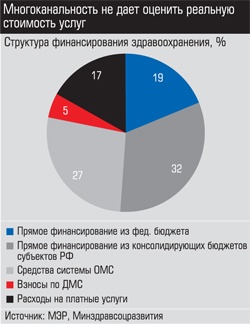
- Главная проблема здравоохранения заключается в многоканальности поступления средств и, следовательно, невозможности просчитать реальное количество предоставленных услуг и их цену (поэтому некоторые услуги в тарифной сетке ОМС предоставляют ниже себестоимости. - Ред.), - считает Александр Саверский. - К примеру, операция на катаракте глаза в системе ОМС стоит 4,5 тыс. рублей, в системе высоких технологий - 17,5 тысячи, на платной основе - 22 тыс. рублей. Лечебное учреждение может сделать операцию по хозрасчету, а в документах «провести» ее по нескольким каналам. Пока не будет абсолютно прозрачной системы финансирования, сведенной в один канал, мы не сможем говорить, сколько оказывается услуг, сколько средств необходимо для развития медицины, и контролировать эффективность их использования.
В идеале финансирование здравоохранения должно осуществляться по принципу «деньги идут за клиентом». Включение эксплуатационных и капитальных расходов в тариф ОМС - шаг верный, но он требует тщательной проработки тарифной сетки. Больницы и поликлиники продолжают работать по добровольному медицинскому страхованию, получают деньги напрямую от пациентов: стимула качественно оказывать услуги, оплачиваемые из фонда ОМС, у них нет.

